本文转载自“火石创造”。
免疫疗法是当下肿瘤治疗领域最具前景的发展方向之一。随着PD-(L)1等免疫检查点抑制剂应用范围逐渐扩大,CAR-T疗法研究不断出现新的进展,CAR-T疗法作为有别于传统药物的“活药”,不仅对复发、难治性肿瘤患者表现出了突破性疗效,其生产体系和使用场景也有别于普通药物。鉴于当下生物技术的更新速度,预计CAR-T疗法还将带给市场更多惊喜。本报告拟从CAR-T疗法技术基础入手,分析CAR-T疗法的局限性及研发方向、行业发展情况、研发情况与如何选择国内标的、投融资情况及行业总结。
一、CAR-T疗法是什么
CAR-T(Chimeric antigen receptor T cell,嵌合抗原受体T细胞)疗法,是指通过基因修饰技术,将带有特异性抗原识别结构域及T细胞激活信号的遗传物质转入T细胞,使T细胞直接与肿瘤细胞表面的特异性抗原相结合而被激活,通过释放穿孔素、颗粒酶素B等直接杀伤肿瘤细胞,同时还通过释放细胞因子募集人体内源性免疫细胞杀伤肿瘤细胞,从而达到治疗肿瘤的目的,而且还可形成免疫记忆T细胞,从而获得特异性的抗肿瘤长效机制。
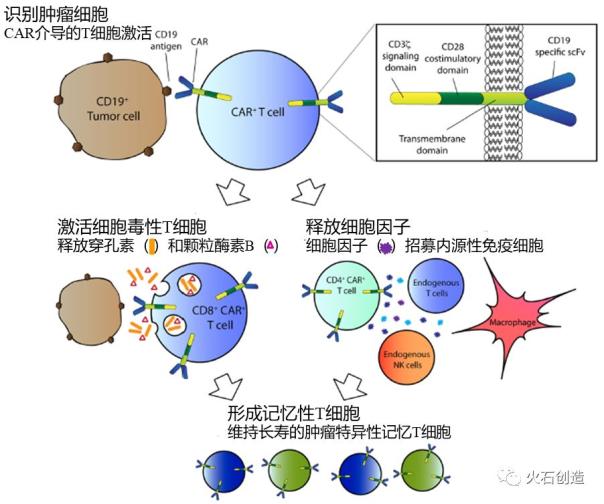
CAR-T细胞的激活和对肿瘤的杀伤原理
资料来源:Int J Hematol-
CAR疗法最早由Gross等于上世纪80年末提出,此前LAK、TIL、CIK等免疫细胞疗法的出现,为CAR-T疗法的研究奠定了基础。至今除CAR-T疗法外,DC-CIK、CTL等也是免疫细胞疗法的研究方向,但从技术成熟度和应用前景来看,目前学术界和产业界的关注焦点仍是CAR-T疗法。CAR-T疗法在急性白血病和非霍奇金淋巴瘤的治疗上有着显著的疗效,在体外和临床试验中表现出良好的靶向性、杀伤性和持久性,展示了巨大的应用潜力和发展前景。一个典型的CAR-T治疗流程,主要分为以下五个步骤:
I.分离:从癌症患者外周血中分离纯化出自身T细胞;
II.修饰:T细胞激活后,利用基因工程将能特异识别肿瘤细胞的CAR结构转入T细胞;
III.扩增:体外培养,大量扩增CAR-T细胞至治疗所需剂量,一般为十亿至百亿级别(根据患者体重和治疗周期决定);
IV.回输:化疗清淋预处理然后回输CAR-T细胞至患者体内;
V.监控:观察疗效并严密监测不良反应。
整个疗程持续3个星期左右,其中细胞“分离-修饰-扩增”约需要2个星期,花费时间较长。
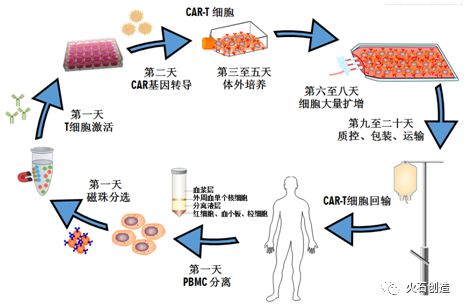
CAR-T细胞免疫治疗流程图
资料来源:优卡迪官网
二、CAR-T的结构
CAR通常由一个胞外抗原结合域(如识别CD19的单链抗体序列scFv),一个铰链区(促进抗原受体与肿瘤抗原的结合),一个跨膜区(用来固定CAR),一个T细胞激活结构域(CD3 ζ,提供T细胞活化的第一信号)以及一个或多个胞内共刺激结构域组成(CD28/4-1BB,提供T细胞活化的第二信号)。CAR的胞外抗原结合域源于抗体的抗原结合基序,可以连接VH和VL序列构建的单链可变区(single chain fragment variable, scFv),具有特异性识别某种特定肿瘤相关抗原的作用。CAR识别肿瘤相关抗原,随后通过胞内信号传导结构域活化T细胞,刺激T细胞进行增殖,并发挥免疫效应,释放细胞因子,溶解肿瘤细胞。
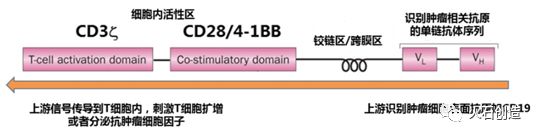
典型CAR的结构
资料来源:FDA,平安证券研究所
历经十余年,CAR-T经历了四代结构,每一代结构都是在各个细节上突破,使CAR-T往更为精准、更为高效、更为持久的方向发展。T细胞的完全激活一方面依赖于胞外抗原结合域与抗原的结合所传递的第一信号,另一方面也需要共刺激分子受体与其配体结合所传递的第二信号,而肿瘤细胞表面通常不表达这类共刺激配体。第一代CAR设计结构相对简单,且并未考虑到这一点,从而致使一代CAR-T细胞缺少必要的共刺激信号,无法完全激活其活性,表现为体内扩增不良,在临床试验中的效果并不理想。在第一代的基础上,第二代CAR引入一个共刺激结构域CD28或者4-1BB,在临床试验中显著改善了CAR-T免疫活性激活的问题,并提高了其作用持久性。
第三代CAR则包含两个共刺激结构域,一个为CD28或4-1BB,另一个为OX40、CD28或4-1BB。相比于二代CAR而已,三代CAR虽然在一些前临床试验数据中表现出更强更持久的作用活性,但也有报道指出,三代CAR可能会造成T细胞刺激阈值的降低,引起信号泄露,可能诱发细胞因子过量释放。2013年5月,美国贝勒医学院发起了一项针对比较二代CD19 CAR-T(CD28)和三代CD19 CAR-T(CD28/4-1BB)在非霍奇金氏淋巴瘤、急性淋巴细胞白血病和慢性淋巴细胞白血病中的治疗效果的临床试验,目前仍处于招募病人的阶段(NCT01853631)。
由于肿瘤细胞具有异质性,一部分肿瘤细胞不具有可被T细胞特异性识别的抗原,无法被传统的CAR-T细胞识别并清除。这一问题或可通过四代CAR-T技术,募集除T细胞以外的免疫细胞至肿瘤所在区域来解决。四代CAR-T细胞又被称为TRUCK T细胞 ( T-cells redirected for universal cytokine killing ),含有一个活化T细胞核因子(nuclear factor of the activated T cell, NFAT)转录相应元件,可以使CAR-T细胞在肿瘤区域分泌特定的细胞因子(目前主要是IL-12),从而修饰肿瘤微环境,募集并活化其他免疫细胞进行免疫反应。目前,四代CAR-T疗法已经在包括神经母细胞瘤在内的实体瘤治疗的临床试验中开展。
第二代CAR-T有较多的临床数据支持,稳定性高且技术工艺较为成熟,是目前的主流技术。未来,随着新结构在临床上的试验推广及生产工艺的改进,第三代、第四代CAR-T产品更为优良的疗效值得期待。
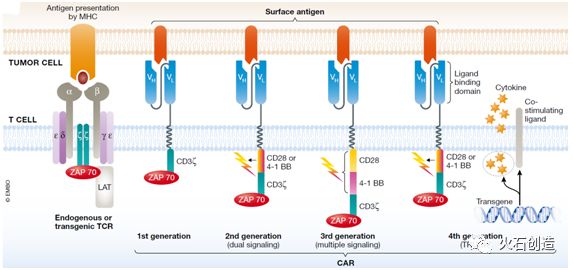
T细胞受体(TCR)和四代CAR-T的结构T细胞抗原受体
(TCR是T细胞特异性识别和结合抗原肽-MHC分子的分子结构,通常与CD3分子呈复合物形式存在于T细胞表面。大多数TCR由α和β肽链组成,少数T细胞的TCR由γ和δ肽链组成。ZAP70分子量为70kDa,是TCR的一部分。)
资料来源:EMBO Molecular Medicine-
三、CAR-T的优势
无MHC限制性:CAR结构使T细胞越过MHC提呈机制直接识别肿瘤细胞,同时获得共刺激信号,被“一键激活”;这是CAR-T细胞的最大优势,通过抗原抗体结合机制特异性识别肿瘤抗原,避免了肿瘤细胞通过MHC下调的逃逸机制;
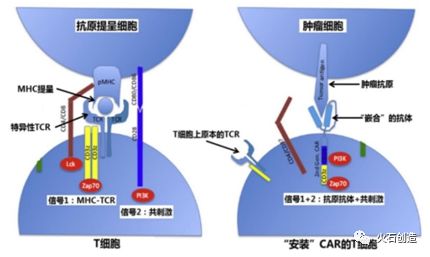
CAR-T细胞利用抗原抗体机制直接识别肿瘤抗原
资料来源:华创证券
可识别的抗原种类多:MHC只能提呈蛋白质片段(多肽),而CAR的抗原抗体机制可以识别细胞表面的蛋白质、多糖以及脂类蛋白,应用较为广泛。
体内继续增殖“活的药物”:CAR-T细胞回输到患者体内后将有效识别肿瘤细胞,被激活并继续增殖,形成持续的杀伤力,而且还将通过释放细胞因子等方式召集数量更多、种类更全的免疫细胞来协同作战。这些性质使得CAR-T疗法与传统的药物、单抗以及小分子靶向药物等血药浓度会随时间下降的治疗方式比起来,具有更大的优势。可以说CAR-T是一种利用人体自身免疫细胞而制成的“活的药物”。







