
2015年7月,美国国家癌症研究院(NCI)抛出了NCI-MATCH试验计划,也被称作EAY131研究,计划招募3000名志愿者进行肿瘤靶向药物的临床研究,整合了以特定基因突变为靶点的20余种在研药物或药物组合,从而将试验中的各例患者与针对其肿瘤分子异常的治疗加以匹配。
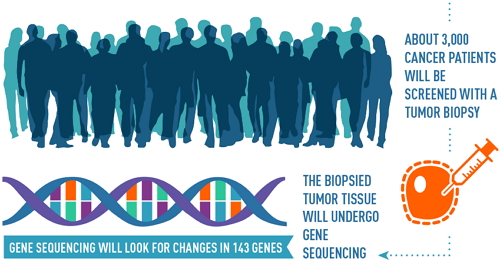
2015年8月的时候已经启动了NCI-MATCH试验研究,当日报名人数就高达800人,这项有别于经典设计的靶向药物临床试验也是规模最大的临床试验——“史上试验对象最多、最精密的肿瘤临床试验”,属于奥巴马政府2.15亿美金“Precision Medicine Initiative”(精准医疗)的子项目,旨在通过病人的基因组成来定制治疗方式,从而实现医学的变革。精准医疗,是基于大规模的患者基因样本来订做的治疗方案。
近日,NCI-MATCH试验遇到了一项意外的障碍:许多肿瘤样品在进行基因分析时发现并非是“真品”,据了解这些样本是由美国成百上千的临床医生从晚期癌症患者身上收集的。然而当研究者进行检测时,却发现1/5的并不是由恶性肿瘤细胞分解,且在大多数情况下,这些样本被进行过检测。
由此事故为科学家带来了新的不安:精准医学项目遇到了新的难题。在农村或者社区中心取得的活检样本往往看起来像是赝品,这些患者的肿瘤细胞无法分析,且不能与靶向药物相匹配,尤其是一些特殊的基因突变。这表明:这些最先进的、定制化癌症疗法的可及性在患者人群中将会出现高度不平等——主要依赖当地医生进行活检的能力。
Gundersen Health System(甘德森卫生系统)为美国的威斯康辛州、爱荷华州和明尼苏达州提供服务,该机构的肿瘤学家Kurt Oettel博士表示:我们已经看到了一个真正的组织样本的质量动态,这又生成了新的挑战,并且对于每个人而言是一个新的学习过程。
然而在11月,研究机构停止了NCI-MATCH临床试验,预计已经花费了至少3000万美金。
研究者表示,暂停试验是为了观察研究是否如期进行。领衔NCI-MATCH的肿瘤学家Keith Flaherty博士表示,没想到用临时分析来揭示活检样本频繁和显著的质量问题。
样本的不真实性已经导致了患者类型的“误判”
按照原定的协议,肿瘤样本需要进行严格的质控,并且必须由中心实验室里进行DNA取样,医生使用一个空心针,在肿瘤切片中取出直径与铅笔直径相近、长度在1英寸的“核”。
检测人员应该从每个患者身上收集四个符合上述要求的“组织”,MD安德森癌症中心实验室的研究人员打开样本时,发现收到的样本有的只包含一个或两个;有些即使是数量符合要求,但样品通常是低质量的,只包含极少的肿瘤细胞。10%到20%的样本没有达到进行DNA检测的标准。大部分低于样本标准的样本主要来自于农村诊所,尽管很多也有一些来自主要的研究性医院。检测样本的不规范对于患者判定真是扑朔迷离。
为了成为一个合格的MATCH trial注册者,癌症患者必须通过一系列的标准治疗筛选方案来排除,这对于每一个患者而言,这是他们最后的机会。
一些不好的标本并不意味着他们不能与个性化治疗相匹配。随着时间的流逝,患者不得不抓住最后一根救命稻草。许多人尝试了更多的化疗,然而通常是徒劳的;还有一部分是在争相寻找其他临床试验,只有少部分人愿意进入临终关怀服务。
收集组织样本的规范发生改变
收集患者的组织样本的医生大多数是介入性放射线研究者,这些专家在微创医学领域开创了先河。对于癌症患者而言,他们的工作就是传统地收集一小部分组织样本给病理学家诊断。
一般情况下,收集组织越多,风险越大。这是因为医生每一次重新取样时,都会提高出血、感染甚至更加严重的风险。
然而,精准医学的工作方式恰好相反:越多的组织样本意味着研究越有价值,因为只有大型的以及更侵入式的检查才能提供遗传信息的表型,从而有效地进行个性化治疗。
美国肿瘤临床学会(American Society of Clinical Oncology)研究论坛理事会主席Michael Thompson是一名肿瘤学家,他表示:需要从与以往不同的收集过程中减少毒性,并试图得到最佳的组织。
此外,个性化疗法就像MATCH trial试验要求:组织样本不仅仅是权威诊断的,并且是可以重复的,且有多重药物选择来组织肿瘤进一步发展的。
马萨诸塞州总医院Belinda靶向治疗中的主任Flaherty则希望这些介入性放射线研究者和肿瘤学家在获取样本时能受到更好的培训,培训是实行大型临床试验的重要一步;一些社区健康倡导者则很不高兴,把来自农村片区的患者的临床试验单独分割出来,有人觉得,影响样本可变性的因素太多,而不仅仅是因为来自于农村,这对农村很不公正。
NCI 则对外宣布,由于样本的原因,原本定于今年1月开始的试验,将推迟到四月到五月份开始。
补充知识:NCI-MATCH与精准医疗计划
精准医疗计划是直接来自美国总统2016年预算的2.15亿美元的科研计划,计划拨款给NIH、FDA和国家健康信息技术协调办公室实施。精准医疗计划围绕精准医学,一种基于个人基因、环境和生活习惯的疾病预防和治疗模式。精准医疗为临床增加了对病人健康、疾病或者状态的复杂机制的理解,让临床能更好的预测哪种治疗将是更有效的。
NCI的7000万美元预算中将要扩大对驱动癌症的基因组突变的鉴定和了解,并将这些知识用于研发更有效的治疗癌症的方法。NCI-MATCH将支撑整个精准医疗计划,因为这将成为“NCI是如何通过加速设计和测试以遗传信息为基础的癌症临床试验得到的信息来定制肿瘤治疗方案”的案例,探索癌症生物学的基本面,建立一个能产生和分享能够加速科学发现和指导临床决策的新知识的“国家癌症知识网”。
从目前可操作的突变和药物治疗而言,临床上医生很难决策一种治疗肺癌的靶向药是否能够用来治疗长在其它部位的癌症,即便后者有药物靶向的突变时也不行。可以说,NCI用最小的花费,解决了临床最棘手又最容易快速解决的问题,用一个高效的“全民参与的”志愿病人招募机制,在科学完整的临床试验设计下,用最少的花费,预计达到最大的临床和社会效益,让更多的肿瘤病人不用等待新药就能从“老药新用”中获益。
推荐阅读:
Shoddy biopsies deny cancer patients a shot at personalized treatment







